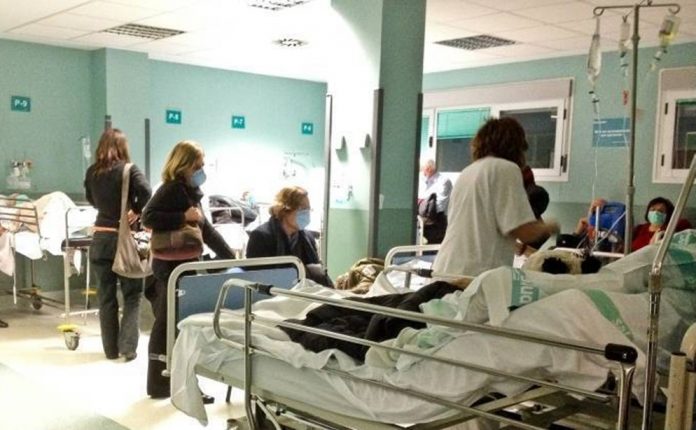
Un nuevo estudio revela que las ciudades de América Latina con los niveles socioeconómicos más bajos de la región tienen un mayor número de muertes prevenibles, es decir, que podrían haberse evitado con un tratamiento médico adecuado.
De acuerdo una nota realizado por el medio El País, quien consulto la investigación, reveló que la investigación analizó los registros de defunción en 363 municipios de nueve países del continente entre 2010 y 2016, muestra cómo los menores índices de acceso y calidad de la educación básica y secundaria se corresponden con las tasas más altas de fallecimientos que se habrían podido evitar a través de atención médica y sanitaria de calidad. Trabajos previos coinciden en que las urbes latinoamericanas donde estos decesos son más frecuentes tienen los peores niveles de pobreza, hacinamiento y acceso a servicios públicos.
- Usama Bilal, investigador principal del estudio, publicado en la revista International Journal of Epidemiology, afirmó que las muertes en niños de cero a 14 años con VIH se consideran prevenibles porque un sistema de salud adecuado debería tener en tratamiento a todas las mujeres embarazadas que padezcan la enfermedad para evitar así el fallecimiento de los menores.
“Las muertes por enfermedades que ya tienen vacuna también son consideradas prevenibles”, dice Bilal, quien es epidemiólogo social en la Universidad de Drexel (Filadelfia). “Nadie debería morir por varicela, tétanos, sarampión, difteria, meningitis, hepatitis o este tipo de dolencias”.
El investigador insiste en que si una persona fallece por una enfermedad para la que ya hay cura es porque el sistema de salud no está haciendo lo correcto. “Otro ejemplo es la tuberculosis. Ya hay tratamiento para eso, pero aún muchas personas en la región siguen muriendo”.
- Las muertes de las mujeres gestantes o de aquellas que acaban de dar a luz también se incluyen en esta lista. Los decesos por diabetes en pacientes jóvenes, ciertos tipos de cánceres, algunos accidentes de tránsito y los suicidios también son considerados prevenibles.
- Bilal afirma que los factores financieros y de desarrollo social están “fuertemente asociados” a las tasas de mortalidad prevenibles. “Encontramos que el número de estas muertes en América Latina es dramáticamente variable.
- Hay ciudades de Argentina, Brasil, Chile, Colombia, Costa Rica, México, Panamá, Perú y El Salvador, los países analizados, donde se observaron menos de 400 muertes potencialmente evitables por cada 100.000 habitantes y otras en las que hubo más de 1.000 por la misma proporción”.
Según el investigador, en el estudio encontraron que, a pesar de tener un sistema de salud común, las ciudades de un mismo país reportan tasas de mortalidad prevenible muy distintas. La razón, explica, es que la prevención y reducción de estas muertes no solo depende de la organización del sistema sanitario, sino de las mejoras en las condiciones de vida de los habitantes de las ciudades. Los más ricos mueren menos.
- “En Colombia, por ejemplo, hay ciudades con una altísima mortalidad prevenible, como la de Afganistán, y ciudades con una muy bajita, como la de Berlín”.
- “En Colombia, por ejemplo, hay ciudades con una altísima mortalidad prevenible, como la de Afganistán, y ciudades con una muy bajita, como la de Berlín”.
Pricila Mullachery, coautora del trabajo y también epidemióloga social en la Universidad de Drexel, coincide en que las características específicas de cada ciudad, como el tamaño de la población, las barreras espaciales y sobre todo el nivel socioeconómico influyen en la ocurrencia de estas muertes potencialmente prevenibles.
“Comprender cómo los factores de la ciudad afectan la salud puede ayudar a los gobernantes y a los funcionarios médicos a planificar centros urbanos más saludables”, dice la científica.
- Mullachery explica por correo electrónico que algunas ciudades de México, Colombia y Brasil, países con un gasto en atención médica relativamente bajo, tuvieron las tasas más altas de muertes que se pueden prevenir mediante la atención médica entre los pacientes con enfermedades crónicas.
- En México: Piedras Negras, Nogales y San Luis Río Colorado; en Colombia: Buenaventura, Riohacha y Barrancabermeja; y en Brasil: Caxias, Parauapebas y Vitória de Santo Antão. La suma de las ciudades de Perú presentó la tasa más alta de muertes por enfermedades que pueden prevenirse mediante vacunas.
Las ciudades con las tasas de mortalidad más bajas de la región son Santiago, Valdivia y Valparaíso-Viña del Mar en Chile, y San Carlos de Bariloche, La Rioja y Tandil en Argentina.
- “Las tasas de mortalidad variaron tanto en parte porque los países tienen una distribución distinta de los factores que causan enfermedades, así como un acceso diferente a la prevención y el tratamiento temprano”, dice Mullachery.
- Los investigadores encontraron que en estas ciudades, menos mujeres murieron por causas prevenibles que los hombres, 509,3 por cada 100.000 mujeres en comparación con 843,6 por cada 100.000 hombres.
Además, las ciudades con mayor población tenían más probabilidades de presentar tasas más elevadas de muertes por enfermedades infecciosas prevenibles mediante vacunación, lo que podría estar relacionado con el tamaño y la densidad de la población y la naturaleza contagiosa de estas enfermedades.
- “Las ciudades grandes con dispersión geográfica y separación espacial entre las zonas urbanas tenían tasas más altas de muertes evitables, lo que podría indicar barreras geográficas a la atención sanitaria”, se lee en las conclusiones del estudio.
Con el fin de prevenir estas muertes, los países y las ciudades deben invertir en iniciativas para reducir el consumo de alimentos altamente procesados, aumentar el consumo de frutas y verduras y aumentar las oportunidades de practicar actividad física en las ciudades.
“Todas estas son medidas preventivas. Pero al mismo tiempo, los países y las ciudades también tienen que planificar la población que ya está afectada por enfermedades crónicas como la hipertensión y la diabetes para poder realizar un seguimiento adecuado de estas condiciones y mejorar la calidad de vida de estos pacientes”, concluye Mullachery.
La vacunación infantil en América Latina entre las más bajas
En los últimos 10 años, América Latina y el Caribe ha pasado de tener una de las tasas de vacunación infantil más altas del mundo a una de las más bajas, ha advertido UNICEF durante el lanzamiento del informe El Estado Mundial de la Infancia 2023: Para cada infancia, vacunación, que señala que este deterioro de la inmunización en la región sigue una tendencia global.
- El reporte muestra que, en todo el mundo, 67 millones de niños no recibieron una o más vacunas en tres años debido a la interrupción de los servicios de salud causada por las tensiones en los sistemas sanitarios, el desvío de los escasos recursos, los conflictos y la disminución de la confianza de las personas en la inmunización.
- En la región de América Latina, la cobertura de la triple vacuna contra la difteria, el tétanos y la tosferina, también conocida como la DTP3, entre los niños y niñas menores de un año cayó 18 puntos porcentuales, del 93% en 2012 al 75% en 2021.
“Se trata de la tasa de vacunación de rutina más baja de la región en casi 30 años, lo que sitúa a América Latina y el Caribe por debajo de la media mundial (81%) y justo por delante de África Oriental y Meridional (74%)”, destaca la agencia de la ONU.
- Según las últimas estimaciones de la Organización Mundial de la Salud y el Fondo de las Naciones Unidas para la Infancia, el retroceso de América Latina y el Caribe en materia de inmunización ha dejado a 2,4 millones de niños y niñas, uno de cada cuatro menores de un año, desprotegidos frente a enfermedades prevenibles mediante la vacunación.
- Más de 1,7 millones de esos niños están catalogados médicamente como “cero dosis”, lo que significa que nunca han recibido vacuna alguna. Los niños y niñas de los hogares más pobres tienen casi tres veces más probabilidades de no haber sido inmunizados en su vida que aquellos de los hogares más ricos, según revela un nuevo análisis del informe.
- “Durante muchos años, América Latina y el Caribe registró una de las tasas de vacunación infantil más altas del mundo. Ahora presenta una de las más bajas. Esta es una de las crisis de vacunación infantil más graves que la región ha visto en casi 30 años”, dijo Garry Conille, director regional de UNICEF para América Latina y el Caribe.
Conille aseguró que “enfermedades como la difteria, el sarampión y la poliomielitis, que antes se creían erradicadas en muchos países, están reapareciendo en toda la región, poniendo en peligro las vidas de los niños y niñas más marginados y el bienestar de todos”.
- El descenso de la vacunación infantil en América Latina se debe a múltiples factores. Por un lado, los desastres naturales, la violencia, la urbanización, la inestabilidad y la migración han contribuido al aumento de la desigualdad.
- Además, la disparidad del gasto público en salud en la región y la reducción de la inversión en algunos países han dejado a las comunidades marginadas con un acceso limitado a servicios de atención primaria de salud de calidad.
- La pandemia de la COVID-19 exacerbó estos retos, interrumpiendo la vacunación infantil debido a las intensas demandas en los sistemas sanitarios y a las medidas de confinamiento en el hogar.
En los últimos años, hay también signos de una disminución de la confianza en la vacunación en algunos países de la región.
OPS advierte de brotes de enfermedades en América
El continente americano enfrenta una «crisis inminente» de rebrotes de enfermedades que se daban por superadas por el rezago en los servicios públicos de vacunación, advirtió este jueves (20.04.2023) la Organización Panamericana de la Salud (OPS).
- El director Jarbas Barbosa afirmó que la pandemia de COVID-19 ha agravado el rezago en las inmunizaciones de enfermedades.
«A medida que salimos de los efectos devastadores de la pandemia de COVID-19, el riesgo de brotes nuevos y emergentes en la región está en el nivel más alto de los últimos 30 años», declaró el director de la OPS, organismo con sede en Washington y afiliado a la Organización Mundial de la Salud (OMS).
- Barbosa explicó que América había sido históricamente «líder mundial» en el control de enfermedades, como la poliomelitis, erradicada en 1994; el sarampión, en 2016, y el tétanos, en 2017.
- Pero, en la última década, se han registrado «graves retrocesos», como una caída drástica en las tasas de cobertura de vacunación, una financiación inadecuada y la creciente reticencia de la población a vacunarse debido a la «desinformación».
- «La pandemia exacerbó cada una de estas tendencias», dijo Barbosa, quien advirtió que el continente americano «se enfrenta a una crisis inminente en torno a los servicios de vacunación».
- Según la OPS, en 2021 más de 2,7 millones de niños menores de un año, uno de cada cinco, no recibieron todas las dosis de vacunas, por lo que quedaron susceptibles a enfermedades como la polio, el tétanos, el sarampión o la difteria.
- Barbosa aseguró, sin embargo, que la OPS está «trabajando estrechamente» con los ministerios de Salud de la región para «recuperar las tasas de cobertura de vacunación» que había en el pasado.
Preocupación por los casos de Lepra, Tuberculosis y Chikungunya en AL
La Organización Panamericana de la Salud (OPS) está monitoreando de cerca los casos de lepra, tuberculosis y chikungunya, infecciones causadas por diferentes patógenos, que están afectando principalmente a poblaciones de bajos recursos y con problemas de acceso a la atención médica. Estas enfermedades, consideradas desatendidas, pueden tener efectos perdurables en la calidad de vida y suponen un desafío para la salud pública en la región.
- Lepra. La lepra es una enfermedad infecciosa crónica causada por la bacteria Mycobacterium leprae, que afecta principalmente a la piel y al sistema nervioso periférico.
- Aunque se ha logrado reducir su incidencia en muchos países, aún está presente en más de 120 naciones, y se notifican más de 200.000 nuevos casos de personas con lepra en todo el mundo cada año.
- Recientemente, en México se han reportado aumentos en los casos de lepra, especialmente en 12 municipios que son objeto de vigilancia prioritaria debido al aumento de pacientes con la enfermedad.
La transmisión de la lepra no es fácil, y puede pasar mucho tiempo antes de que aparezcan los síntomas, lo que dificulta el rastreo del origen de la infección. Los expertos creen que la bacteria se disemina a través de pequeñas gotas en el aire liberadas cuando una persona con lepra tose o estornuda. También puede transmitirse por contacto con los líquidos nasales de un paciente. Sin embargo, la lepra es tratable con una combinación de antibióticos, lo que permite que los pacientes sigan con su vida normal y ya no requieran reclusión en leprosarios.
- Tuberculosis. La tuberculosis, por su parte, es causada por la bacteria Mycobacterium tuberculosis y generalmente afecta los pulmones, aunque también puede atacar otros órganos como los riñones, la columna vertebral y el cerebro. Aunque los esfuerzos para controlar la tuberculosis han sido efectivos en ciertas áreas, sigue siendo una endemia en la región.
En 2021, se registraron 309,000 casos de tuberculosis en todo el mundo, y 32,000 personas murieron a causa de esta enfermedad. Esto representa un aumento en comparación con los años anteriores, lo que indica la necesidad de continuar con los esfuerzos de prevención y tratamiento.
En Perú y Argentina, la tuberculosis sigue siendo un problema significativo. Perú reportó 3,519 casos de tuberculosis en menores de 15 años para 2020, con una tasa de incidencia de 31 casos por cada 100,000 habitantes, la segunda más alta en la región.
En Argentina, se notificaron 12,569 casos de tuberculosis en 2021, con una tasa nacional de 27 por cada 100,000 habitantes, un 15.3% más alta que en 2020. Aunque hubo marcadas diferencias entre las jurisdicciones, todas presentaron casos de tuberculosis.
- Chikungunya. La fiebre chikungunya es otra enfermedad que ha resurgido en América Latina, superando los 210.000 casos en los primeros meses de 2023. Esta enfermedad viral se transmite a través de la picadura de un mosquito Aedes aegypti infectado, al igual que el dengue. Afecta a varios países de la región, y Paraguay ha sido uno de los más afectados. Argentina y Uruguay notificaron transmisión local por primera vez este año, y Bolivia también registró altos niveles de transmisión de chikungunya.
Dado que no existe una vacuna para prevenir el chikungunya, la principal forma de controlarla es reducir los lugares donde los mosquitos puedan criar. Esto implica eliminar recipientes sin uso que puedan acumular agua, dar vuelta o tapar los que sí se utilizan, y vaciarlos permanentemente para evitar la reproducción de los mosquitos. La vigilancia y el control de enfermedades transmitidas por vectores son fundamentales para prevenir brotes y epidemias en la región.
Bajo gasto sanitario en México
Con un gasto público de 538 dólares anuales por persona, México es uno de los países de la Organización para la Cooperación y el Desarrollo Económico (OCDE) que menos invierte en salud. Este gasto per cápita es 20 veces menor que el de Estados Unidos, Suiza y Dinamarca, según un análisis de la organización Acción Ciudadana Frente a la Pobreza.
- Lo anterior coloca a México en la posición 25 de países afiliados a la OCDE con mayor inversión en salud e impacta negativamente en los servicios médicos, advierte el informe El enfermo está más grave: Deterioro del Sistema de Salud en México 2018-2023.
- El bajo gasto sanitario impide que México amplíe su infraestructura médica, por lo que registra una menor disponibilidad de camas hospitalarias, escasez de médicos y fármacos, apunta.
Entre 2018 y 2023, el IMSS y el ISSSTE registraron una caída de entre 6.6% y 4.6% en el nivel de surtimiento de recetas, según el informe. De cada 100 personas con alguna necesidad médica, 85 reciben atención, pero solo la mitad en una institución pública y una de cada tres personas en servicios privados.
- Por ello, el gasto en salud de los hogares se ha incrementado. En 2018, expone el informe, 18.5 millones de hogares (54% del total) realizaron un gasto de bolsillo en salud y la cifra aumentó a 24.3 millones (65%) en 2022.
“Ante las carencias del sector público, la población recurre a los servicios privados, donde destacan los abusos en cobros. De acuerdo con la Profeco, de 2018 a 2021 se registraron 2,218 quejas relacionadas con hospitales o clínicas, un incremento de 51% en tres años”, se explica en el análisis.
- Además, en 2018, una de cada cinco personas en pobreza no tenía acceso a la salud y para 2022 son tres de cada cinco personas. De la población en pobreza extrema, 26% no tenía acceso a salud y ahora es el 82%.
- Otro problema es que la detección de nuevos casos de enfermedades, como la infecciones intestinales y respiratorias agudas, tuvo una caída del 40% y 34%, respectivamente.
- También registra una caída en la cobertura de vacunación, con 46% de los niños de un año con esquema completo. “El sistema de salud en México arrastra enfermedades crónicas desde hace años; los remedios no han funcionado y ahora está más grave.
Necesita reanimación integral para garantizar uno de los derechos fundamentales y universales de toda persona: el acceso a servicios de salud eficientes, de calidad y sin depender de la condición económica de cada persona”, asegura Acción Ciudadana Frente a la Pobreza.
Para atender estos rezagos, la organización propone homologar los procesos y protocolos de atención interinstitucionales; crear un plan de incremento presupuestal; transparentar la asignación y ejercicio de los recursos para concluir obras y equipar las unidades médicas inconclusas; aprobar la reforma legislativa para transparentar y regular los costos de los servicios privados y establecer mecanismos de defensa de usuarios ante abusos.
Rogelio Hernández Hermosillo presidente de organización criticó que este gobierno recortó incluso el gasto en salud para 2024 al considerar sólo 900 mil millones de pesos de un presupuesto total donde están pidiendo hasta 9 billones de pesos al Congreso de la Unión.
- Detalló que el promedio mundial para un sistema de salud digno es inyectar el 6% del Producto Interno Bruto, pero en México con esfuerzos se destinan el 3% de los ingresos totales del país.
- Aseguró que aquí se invierte la mitad en salud que en otros países más pequeños como Costa Rica y Chile lo que implica que haya un crecimiento de muertes evitables por falta de recursos, hay una reducción de la atención médica y aumentó la carencia de acceso a servicios de salud.
- Aunque los datos pueden variar, hay que poner en contexto que aquí algunas enfermedades controlables en otros países, aquí son causa de muerte por falta de inversión como la hipertensión arterial, diabetes y dislipidemia (colesterol elevado).
Hermosillo destacó que México no puede compararse con Dinamarca en servicios de salud porque aquel país invierte 5 mil dólares per cápita anuales, una tasa muy superior a lo proyectado por México.
- Además para que nuestros servicios puedan ser operantes, un termómetro importante es el número de camas por cada 1000 habitantes, lo que se pudo medir en pandemia.
- Finalmente comentó que mientras Austria que es de los principales lugares en salud cuenta con 7.3 camas por cada mil habitantes, en México apenas se llega a 0.98 camas./PUNTOporPUNTO
Documento Íntegro en el Enlace:
https://academic.oup.com/ije/article/51/1/303/6335778?login=false