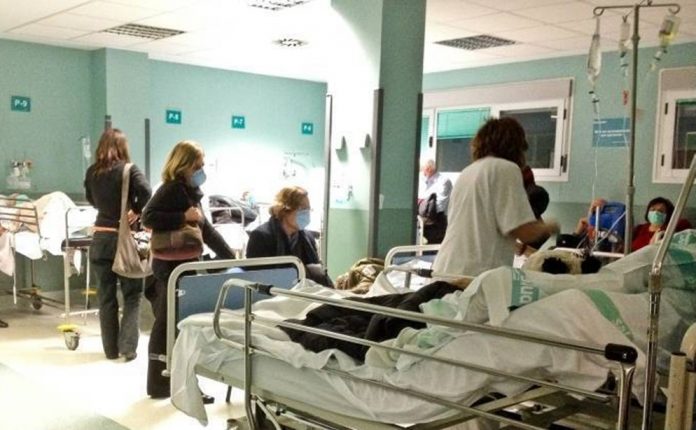
La pandemia de covid-19 puso al descubierto las debilidades y la falta de preparación a nivel mundial de los sistemas de salud. Cuando el virus estuvo en su apogeo, muchos países de ingresos bajos y medios lucharon por salvar vidas al mismo tiempo que debieron mantener los servicios médicos esenciales en funcionamiento, tales como la atención de la salud materna, la vacunación infantil sistemática y el tratamiento de enfermedades no transmisibles.
- Después de ese período traumático, es tentador mantener vivas las esperanzas sobre que lo peor ya hubiese quedado atrás. Desafortunadamente, es probable que el futuro traiga crisis de salud pública más frecuentes debido al cambio climático, la urbanización, la deforestación, la escasez de agua, los cambios en el uso de la tierra, la transmisión de patógenos de animales a humanos y la fragilidad inducida por los conflictos.
Para limitar el impacto que tendrán las crisis que se avecinan en las vidas y los medios de subsistencia, los gobiernos deben tomar medidas urgentes para aumentar la resiliencia de sus sistemas de salud.
- Según un reciente informe del Banco Mundial, un sistema de salud con resiliencia es un sistema integrado que permite identificar más rápidamente las amenazas y los factores de riesgo; es un sistema ágil, y, por lo tanto, capaz de responder rápidamente a la evolución de las necesidades; es absorbente, con el fin de contener los choques; y se adapta, para minimizar las perturbaciones que afectan a los servicios de salud.
La protección frente a las crisis sanitarias también implica impulsar la capacidad de investigación y adoptar innovaciones
- El Banco Mundial ha estado trabajando junto con países de ingresos bajos y medios en esta agenda de resiliencia. Nuestra cartera mundial de salud, que cuenta con 34.000 millones de dólares (32.102 millones de euros), incluye más de 240 proyectos que ayudan a los países a adoptar un enfoque integral para mejorar los resultados, en especial a favor de las personas pobres y vulnerables, mediante el fortalecimiento de la atención primaria y las funciones clave de salud pública.
Por ejemplo, en junio de 2022, el Banco Mundial aprobó 258 millones de dólares estadounidenses para el Programa Nacional de Apoyo a la Salud de Pakistán, cuyo objetivo es fortalecer al personal de salud y equipar a los centros de salud comunitarios para que puedan responder mejor a las emergencias y puedan brindar servicios de calidad, en especial a las comunidades más vulnerables.
El recientemente creado Fondo para Pandemias es una herramienta adicional para llenar vacíos de crítica importancia, ya que ayuda en la canalización del apoyo financiero que tanto necesitan los países en desarrollo a medida que refuerzan sus medidas de prevención y respuesta, y mejoran su preparación antes de que sobrevenga la próxima crisis sanitaria.
- Establecido con el apoyo del G20, el Fondo está dirigido por una junta directiva inclusiva formada por representantes de donantes soberanos, Gobiernos de países receptores, fundaciones filantrópicas y organizaciones de la sociedad civil. El Fondo para Pandemias ya ha conseguido que se realicen compromisos de contribuciones por un valor de 1.600 millones de dólares, y se acaba de anunciar la primera ronda de financiamiento.
- Estos recursos adicionales a largo plazo ayudarán a que los países refuercen sus sistemas de salud pública, aumenten su toma de conciencia sobre riesgos, mejoren sus funciones de alerta temprana y amplíen el número de trabajadores sanitarios comunitarios. Contar con sólidos sistemas de comunicación de riesgos y con una activa participación comunitaria puede aumentar la confianza y puede construir alianzas fuertes que sostengan respuestas rápidas y eficientes ante crisis.
A medida que los países avanzan hacia su recuperación posterior a la pandemia, enfrentan desafíos adicionales como por ejemplo la inflación, la sostenibilidad de la deuda, el cambio climático, el envejecimiento de su población, una alta carga de enfermedades crónicas y desafíos que pueden obstaculizar los esfuerzos a favor de la igualdad socioeconómica y de género. Los sistemas de salud con resiliencia pueden mitigar el impacto de estos desafíos al mejorar la preparación de los servicios para prevenir y gestionar otras crisis sanitarias y al fortalecer funciones esenciales.
Las necesidades y los enfoques variarán según los países y las regiones. Por ejemplo, Camboya, ubicada en un punto crítico con respecto a las enfermedades infecciosas emergentes, planea mejorar la colaboración multisectorial a fin de incorporar la salud humana, animal y ambiental.
Kenia trata de reforzar su capacidad de vigilancia y de laboratorio con relación al control de infecciones. Y Bangladesh tiene como objetivo aumentar la capacidad de sus instalaciones sanitarias, aumentar su fuerza laboral y laboratorios de microbiología para hacer frente a futuras pandemias.
En todo el mundo, una gobernanza sanitaria sólida y unas instituciones sanitarias fuertes, respaldadas por marcos jurídicos y regulatorios estables, serán de crucial importancia para garantizar que la toma de decisiones y la planificación frente a crisis se fundamenten en hechos comprobados.
Los países también deberán crear espacios fiscales, así como también atraer y utilizar recursos externos de manera inteligente, ya que deben tener en mente que la inversión en sistemas integrados y con resiliencia generará mayor impacto.
- Las inversiones que son más rentables son las que fortalecen las funciones de la salud pública, la promoción de la salud, la prevención de las enfermedades y los servicios de atención primaria de la salud, debido a que de esta manera se minimizan las interrupciones cuando se enfrentan conmociones. Al evitar los mucho más altos costos que se asocian con las emergencias de salud pública, tales inversiones desembolsadas producen beneficios a largo plazo.
Urge sistema que identifique más rápidamente amenazas y factores de riesgo
La construcción de resiliencia requiere de alianzas dentro y fuera del sector de la salud, así como la participación de la sociedad civil y el sector privado, los cuales desempeñaron un papel importante en la respuesta a la pandemia COVID-19.
- La protección frente a las crisis sanitarias también implica impulsar la capacidad de investigación y adoptar innovaciones mediante la aceleración de nuevas tecnologías médicas o la expansión de las tecnologías digitales aplicadas a la prestación de servicios de atención de la salud.
La tarea es inmensa, pero las crisis del pasado ofrecen lecciones valiosas y muestran lo que se puede lograr.
- Por ejemplo, el brote de Ébola del período 2014-16, que mató a más de 11.000 personas en África occidental, aceleró el establecimiento de los Centros para el Control y la Prevención de Enfermedades de África en todo el continente, consiguientemente se mejoraron las capacidades de vigilancia y seguimiento de la región.
En el momento actual, a medida que la pandemia de coronavirus va disminuyendo, no debemos quedarnos dormidos sobre nuestros laureles. Todos hemos sido testigos de los efectos devastadores de la pandemia.
- La Organización Mundial de la Salud estimó que en los años 2020 y 2021 casi 15 millones de muertes adicionales en todo el mundo podrían atribuirse a la pandemia, la cual también ha menoscabado los logros obtenidos con tanto esfuerzo en los ámbitos de reducción de la pobreza, de la educación, la salud y la igualdad de género.
Para mejorar la resiliencia y la preparación se requiere de acciones decididas. Con seguridad en el futuro se presentarán más crisis, los países que tomen ahora decisiones políticas adecuadas con respecto a la aplicación de medidas duraderas y sostenibles estarán en una mejor posición a momento de proteger la salud de sus poblaciones y de sus economías.
La próxima pandemia podría venir del Ártico
La investigación, desarrollada por biólogos de la Universidad de Ottawa (Canadá) y publicada en Proceedings of the Royal Society B, sostiene además que la posibilidad de que esto ocurra es mayor en lugares cercanos a glaciares en deshielo, como es el caso del lago Hazen, el de mayor volumen al norte del Círculo Polar Ártico.
- Los investigadores recogieron muestras de los sedimentos del lago canadiense y del lecho de un río que lo alimenta. Al secuenciar el ARN y el ADN de las muestras identificaron qué tipo de virus y qué posibles huéspedes susceptibles de infección (ya fueran hongos, animales y plantas) había en lugares determinados.
A continuación, compararon los árboles filogenéticos de los virus con los de sus posibles huéspedes. Cuando esas genealogías eran muy parecidas, lo más probable es que el virus hubiera evolucionado a la par de su ‘víctima’, sin cambiar de huésped. Cuando había notables diferencias, es que el virus había dado un salto a otra especie. Y si ya lo había hecho, lo podría repetir, lo que lo haría más peligroso.
Las cinco pandemias más letales de la historia de la humanidad
- Plaga de Justiniano: La información sobre las enfermedades del pasado es más desconocida cuanto más retrocedemos en la historia. Sin embargo, existen evidencias que sugieren que la llamada Plaga de Justiniano se encuentra en cuarto lugar entre las más devastadoras, con cifras de mortalidad entre los 25 y los 50 millones de personas fallecidas. Según las estimaciones demográficas del siglo VI, supuso la muerte de entre el 13 y el 26 % de la población.
Su origen se halló durante el Imperio bizantino en las ratas que viajaban cientos de kilómetros en los barcos mercantes, que navegaban hacia los distintos rincones de Eurasia entre el año 541 y 549. La plaga fue recurrente en las zonas cercanas a los puertos del Mediterráneo hasta aproximadamente el año 750.
Los lugares más aceptados como en origen de la pandemia nos llevan a los enclaves comerciales del este de África, y su causa más aceptada se halla en la bacteria Yersinia pestis, como en el caso posterior de la Peste Negra, aunque proveniente de una cepa diferente. En este caso, su nombre hizo referencia al emperador romano Justiniano I que regía entonces el Imperio bizantino.
- La Peste Negra (1347-1351): La epidemia más devastadora de la historia de la humanidad, la peste negra, terminó con la vida de entre 75 y 200 millones de personas en el siglo XIV. El brote repentino de esta enfermedad afectó, según estiman modelos de predicción actuales, entre 75 y 200 millones de personas, que traducido a porcentaje se encuentra entre un 30 y un 60 por ciento de la población de Europa.
De acuerdo a los datos actuales, el inicio de la pandemia tuvo su epicentro en Asia y se extendió a través de las rutas comerciales hacia Europa hasta alcanzar su pico máximo entre 1347 y 1353.
Aunque durante siglos se ha culpado de su origen a las ratas, un estudio de 2018 sugirió que se propagó a través de las pulgas y los piojos de las personas. La fiebre, la tos, las manchas en la piel y otros síntomas como la gangrena que dio nombre a la epidemia se extendieron como la pólvora por el norte de África, Asia, Oriente Medio y Europa con una mortalidad muy alta.
Aunque la gravedad de la plaga fue diferente según la zona, los estragos de sus consecuencias a nivel económico, político y social fueron abrumadores, sobre todo cuando la opinión pública comenzó a culpar a los judíos como responsables del envenenamiento de los canales de agua potable.
- Viruela (1520): También bautizada en honor a las pústulas que provoca en la piel, la viruela fue una pandemia devastadora con una tasa de mortalidad de un 30%, especialmente alta entre niños y bebés. A pesar de que se desconoce su origen, existen evidencias de su existencia en una época muy temprana, ya que se han hallado restos en momias egipcias datadas del siglo III a. C.
A través de la historia, la enfermedad se propagó en brotes periódicos y se expandió de forma masiva cuando los conquistadores llegaron al nuevo mundo: según las estimaciones, unas 400 000 personas morían cada año en la Europa del siglo XVIII y un tercio de aquellos que lograban sobrevivir desarrollaba ceguera o quedaban desfigurados.
La Organización Mundial de la Salud declaró su erradicación en 1980, tras diversos esfuerzos por globalizar las campañas de vacunación. Sin embargo, se estima que la viruela mató hasta 300 millones de personas solo en el siglo XX y hasta 500 millones en sus últimos 100 años de existencia.
- La Gripe Española (1918-1919):: Al contrario de lo que puede parecer debido a su nombre, la Gripe Española mató a más de 40 millones de personas en todo el mundo y no se inició en nuestro país. Aunque no existe un consenso en cuanto a su origen, muchos científicos sitúan sus primeros casos en Estados Unidos en 1918.
En el contexto de una guerra mundial en la que España era neutral, nuestro territorio no censuró la información sobre la epidemia y sus consecuencias, a diferencia de los países implicados en el conflicto bélico, que eliminaron toda información al respecto con el objetivo de no desmoralizar a las tropas y no mostrar sus puntos más vulnerables al enemigo.
Por tanto, los medios de comunicación españoles fueron los primeros en informar sobre la enfermedad, y además, fuimos uno de los países más afectados con 8 millones de personas infectadas y 300 000 personas fallecidas.
- VIH/SIDA (1981-actualidad): Desde su aparición en 1976, el virus de la inmunodeficiencia humana (VIH) ha matado a 32 millones de personas, según la Organización Mundial de la Salud. A día de hoy aún hay entre 31 y 35 millones conviviendo con la enfermedad, sobre todo en África.
Este virus infecta las células del sistema inmunitario, mermando la capacidad del organismo para combatir enfermedades. En las etapas más avanzadas del virus sobreviene el síndrome de la inmunodeficiencia adquirida o SIDA, que ha tenido un gran impacto en la sociedad no solo a nivel de salud, sino como fuente de discriminación./Agencias-PUNTOporPUNTO